記者季大仁/新竹報導

72歲的徐姓奶奶某日凌晨被發現口齒不清、認不得人、出現幻覺,意識逐漸模糊,緊急送往東元綜合醫院,昏迷指數剩下3分,經送往成人加護病房搶救,與呼吸治療室通力合作急救67天,成功將命危邊緣的奶奶救回一命,恢復生命穩定返家休養,完成全台極罕見「嚴重甲狀腺低下誘發黏液水腫性昏迷併發大量心包膜積水與癲癇重積狀態」成功救治的重症案例。
成人加護病房主任謝宗鑫醫師表示,奶奶到院時體溫僅32.5℃明顯失溫,心率、血糖與意識狀態都低於正常值,家屬代述,奶奶50年前因甲狀腺亢進有做過切除手術,原本身體狀況良好,半年前出現精神狀態下降,睡眠日夜顛倒、腳發黑水腫,奶奶仍不願就醫治療。緊急送到院當天,急診團隊迅速安排心電圖、X光、全身電腦斷層掃描和實驗室檢查,確診為「甲狀腺嚴重低下」引發「黏液性水腫昏迷」,同時合併「大量的心包膜積水」,導致身體代謝降低、認知衰退、器官衰竭、皮膚乾燥、全身non-pitting水腫(黏液性水腫)、低溫、低血糖血壓,屬於典型的臨床表現,也是內科極少見、足以致命的急重症!
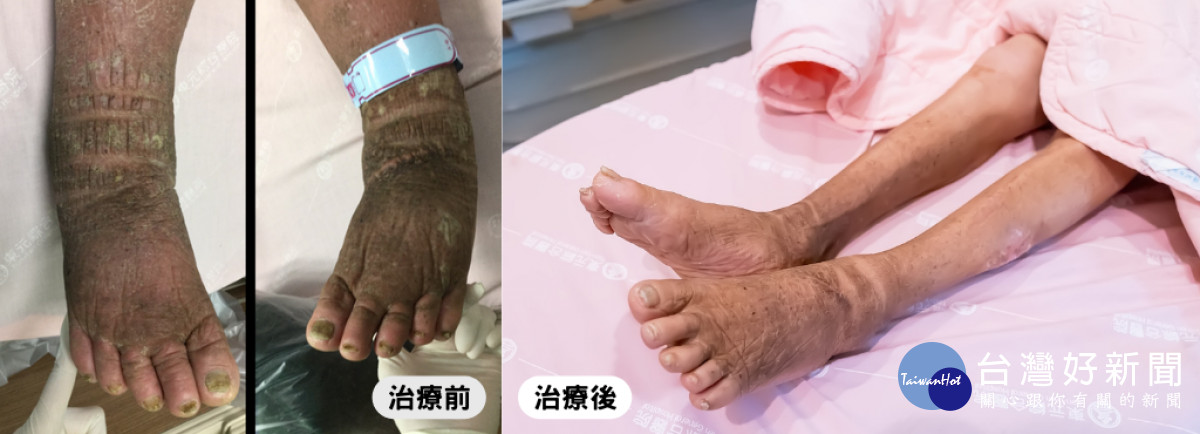
病人因甲狀腺嚴重低下引發心包膜積水合併黏液水腫,導致身體代謝降低、全身水腫、皮膚乾燥,經過67天的積極治療,水腫和皮膚乾燥的情況已完全治癒。
謝宗鑫醫師說,黏液水腫性昏迷 是內科急症之一!從1879 年第一例文獻報告至今全世界個案也不多, 在台灣個案報告更少,因為病程緩慢且個案不多,所以死亡率仍可高達50%,因為病例少、病程緩慢,容易被忽視,所幸急診科迅速判斷給予甲狀腺用藥,即時控制住病情,否則再晚送醫,都可能造成憾事。加護病房團隊接手治療後,使用支持性療法、給予呼吸器、觀察心電圖、控制心包膜積水,然而,在入院第 2 天,病人發生嚴重癲癇,黏液水腫性昏迷併癲癇重積狀態的案例更少,也讓死亡風險更加提高,是最危急的時刻。而內科治療的困難度在於「精準用藥與劑量調配」,考量病人年齡、病史等抽血數值正確給藥,積極的控制癲癇甚至用到麻醉藥,是成功治癒很重要的關鍵!
謝宗鑫說,歷經一個多月的治療搭配氣切手術,治療中期也轉至呼吸治療中心訓練呼吸與脫離呼吸器,雙腳水腫與皮膚乾燥的情況也完全改善。奶奶每天都在生命懸崖的邊緣,醫療團隊也沒日沒夜地與死神搏鬥,所幸最終迎來勝利,平安出院與家人團聚。經過呼吸治療師持續地陪伴訓練,奶奶已經恢復語言功能,開口向大家表達感謝。
孝順的子女在發病前三天就觀察到奶奶的異狀,一直陪在身邊。家屬說:「全世界都說要放棄了,還好醫師沒放棄我媽媽,非常積極用心的治療,將我媽媽在鬼門關前硬拉回來,感謝東元醫院,希望未來別再有人像我媽媽的情況一樣,沒幾個那麼幸運的,從命在旦夕,到現在手能抬起來比YA,簡單的動作,要花多少努力才能換來。」後續家屬陪伴奶奶回診檢查,已經逐漸恢復口語功能,還不時與醫師比手畫腳開玩笑,並一隻手指著自己腦袋,另一隻手比讚,表示自己頭腦還非常清晰,謝醫師也回應:「這樣(活潑)非常好,要繼續保持!」
謝醫師也叮嚀,甲狀腺低下帶來的病情來得又快又猛,尤其黏液水腫性昏迷,前期不容易察覺,提醒甲狀腺亢進或甲狀腺低下的族群,應該做好長期的追蹤與治療,有非常多原因都會造成甲狀腺低下,例如:自體免疫甲狀腺炎(橋本氏甲狀腺炎)及放射碘治療或甲狀腺手術後,或接受頭頸部癌症治療後,或是碘缺乏/碘過多、遺傳性甲狀腺荷爾蒙合成障礙、腦下垂體疾病手術後或中風後遺症。甚至一些精神科藥物、助眠藥物、心律不整藥物,都有可能造成甲狀腺併發症繼發性甲狀腺低下症。
因此,有甲狀腺病史或家族史的族群,若不規則服藥,恐導致體內新陳代謝緩慢、生理反應變遲鈍、虛弱、皮膚乾燥粗糙、嗜睡、言語遲緩、臉部水腫、畏寒、排汗減少、皮膚蒼白、記憶減退、便祕、體重減輕、呼吸困難等症狀,嚴重者會引起心包膜積水,甚至心臟衰竭,務必謹慎面對。
更多新聞推薦




















