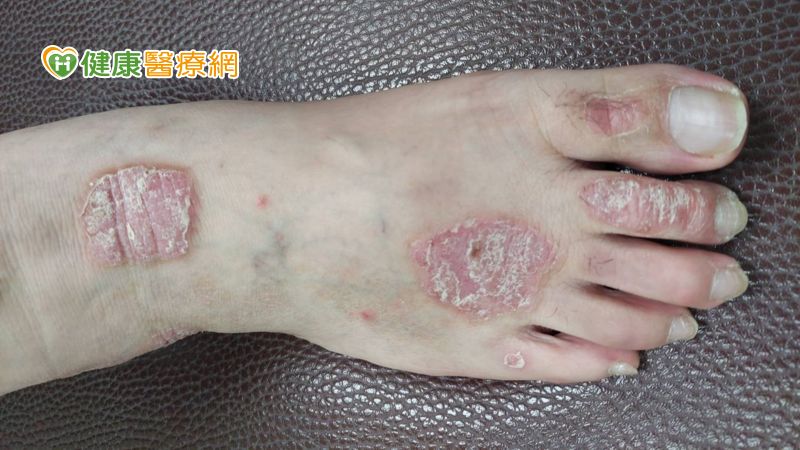
【健康醫療網/記者賴欣平報導】30歲的阿凱為一名業務,罹患乾癬已十來年,同時合併有「乾癬性關節炎」,不僅頭皮、耳朵及四肢等部位常出現明顯皮膚紅腫及脫屑病灶,手腕、手指及靠近腳跟阿基里斯腱周邊的著骨點,也因長期發炎以致無法正常行動,如抓握及行走等在一般人眼中再平凡不過的小事,對阿凱來說都是難題。
也因如此,在工作期間拜訪客戶時,阿凱常因自己外觀明顯的不同,感到困窘及自信心低落。中國醫藥大學附設醫院內科部風濕免疫科主治醫師洪偉哲表示,過去乾癬致病機轉不明確,醫師能用來治療的武器選項也不多,像阿凱這樣罹病已久的患者,一開始只能用止痛藥及高劑量類固醇來控制病情。時間一久,不僅腎臟代謝功能變差,也可能會開始出現月亮臉、水牛肩、皮膚薄化及肥胖等典型類固醇副作用。
所幸醫療發展不斷進步,生物製劑及小分子藥物的出現,協助從上游端控制皮膚與關節的發炎情形,在維持甚至優化療效的同時,也連帶降低了副作用對生活的影響。好消息是,阿凱在改用生物製劑後,不僅皮膚紅腫脫屑情形大幅改善,關節活動能力也已回歸正常,成功找回患病前的日常生活。
關節發炎時間越長 發生結構性破壞風險越高
乾癬是由於人體內免疫系統不受控制攻擊自身細胞,加速患者表皮代謝,而這些凋亡的上皮細胞不斷堆積在皮膚表面,形成明顯的鱗狀斑塊及銀屑。洪偉哲醫師指出,其中有三成患者同時合併有乾癬性關節炎,病情嚴重時,因關節腔中充滿發炎物質,導致關節持續出現疼痛、腫脹等情形。
而發炎時間越長,對關節腔造成的破壞就越嚴重,也就是說,若無及時控制病情,可能造成關節軟骨、硬骨磨損及沾黏等結構性破壞,演變成不可逆之關節傷害。因此,洪偉哲醫師提醒:「及早診斷且積極接受治療對患者來說相當重要!」
乾癬藥物選擇多元 與醫師共同找出最適合的治療
許多人對乾癬治療的印象仍停留在使用大量「類固醇」,事實上,與過去相比,現在臨床上藥物選擇已增加許多。先是免疫調節藥物問世,但洪偉哲醫師坦言,臨床上觀察,免疫調節藥物同樣有造成高血壓、過敏及腎功能損傷等疑慮,且部分患者使用免疫調節藥物治療效果有限,因此,也促進了後續生物製劑及小分子藥物的出現,能從更上游端精準針對免疫過度造成的發炎反應進行治療,減少副作用產生。
洪偉哲醫師指出,生物製劑發展至今,相對類固醇及免疫調節藥物來說,能從更上游端精準針對免疫過度造成的發炎反應進行治療。現除抗腫瘤壞死因子之外,也能從介白素-17、介白素-17受體、及介白素-23等相關因子著手以抑制細胞反應。
改善療效及副作用之餘,也大幅提升患者就醫的方便性,舉例來說,過去患者在使用抗腫瘤壞死因子生物製劑時,可能需一周回院兩次進行治療,現在有許多藥物都已將施打頻率延長到兩個月至三個月一次,協助減少患者到醫院的頻率。洪偉哲醫師強調,改善患者的就醫方便性,最大的好處在於可以提升患者治療順從性,達到更好的治療目標。
切忌擅自中斷治療加重發炎情形 醫:恐增共病風險
新冠肺炎疫情起伏不定,許多病情本獲穩定控制的乾癬及乾癬性關節炎患者,由於不敢至醫院回診追蹤及治療,而打亂了原先穩定的用藥習慣。洪偉哲醫師呼籲,不論是乾癬還是乾癬性關節炎,若擅自斷藥可能會導致病情快速惡化,加重皮膚、關節腫脹及發炎情形,除此之外,也會增加罹患共病的風險,提醒民眾規律接受治療。





















